В настоящее время многими исследователями отмечается рост числа больных с послеоперационными вентральными грыжами [1, 2], который связан с выполнеием травматичных операций, а также в связи с более частым поступлением больных с деструктивными формами, после оперативного лечения которых возникают раневые осложнения, а в отдаленные сроки формируются вентральные грыжи [3, 4]. Также причиной возникновения грыжи является возникновение легочных и плевральных осложнений, при которых наблюдается повышение внутрибрюшного давления. Кроме того, причиной грыж является и раннее выполнение физической нагрузки [5]. Лечение послеоперационных вентральных грыж представляет сложности в связи с нарушением анатомии передней брюшной стенки [6].
Также необходимо отметить рост заболеваемости желчекаменной болезни (ЖКБ) не только среди людей пожилого и старческого возраста, но и среди молодых. Сочетание ЖКБ с послеоперационной вентральной грыжей представляет ещё одну проблему в абдоминальной хирургии. В последние годы многие исследователи рекомендуют при выявлении сочетанных заболеваний, требующих оперативного лечения, выполнять симультанные операции, которые позволяют избавить больного от 2–3 патологий одномоментно. В этом плане представлено много работ, в которых даны результаты симультанных операций, но в основном при сочетании ЖКБ и заболеваний органов малого таза, ЖКБ и спаечной болезни, ЖКБ и патологии мочеполовой системы [7–9], а что касается послеоперационных вентральных грыж с ЖКБ, то специальных исследований в этом плане нами не обнаружено, а имеются лишь единичные сообщения. Несмотря на множество опубликованных работ в плане симультанных операций, до сих пор окончательно не решен вопрос о последовательности операции, мерах профилактики воспалительных осложнений, которые являются основной причиной рецидива грыж, расположении сеток и их фиксации, сроках удаления дренажей [10, 11]. Эти перечисленные вопросы и явились основанием для данного исследования.
Цель работы – представить результаты симультанных операций, выполненных по поводу послеоперационных вентральных грыж в сочетании с желчекаменной болезнью.
Материалы и методы исследования
Под наблюдением находились 52 больных, которые были оперированы в хирургических отделениях городской клинической больницы № 1 г. Бишкека в период с 2018 по 2020 г. Из них 32 женщины, 20 мужчин, а возраст их колебался от 28 до 72 лет (средний показатель 48,2±3,18 лет). Давность существования грыж от одного года до 18 лет, а длительность ЖКБ от 6 месяцев до 8 лет. В обследовании больных кроме общепринятых методов (общий анализ крови и мочи, свертывающая система крови, ЭКГ у лиц старше 50 лет) исследовали функциональное состояние печени и почек, проводили УЗИ. Кроме того, определяли коэффициент интенсивности напряжения брюшной стенки для выбора метода пластики грыжевых ворот по методике, разработанной Хитарьяном и соавт. [9] путем сонографии и антропометрии брюшной стенки по формуле
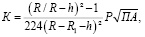
где Р – константа внутрибрюшного давления, она зависит от этажа брюшной полости. Если грыжа локализуется в эпигастральной области, то Р составляет 98 ПА, если в мезогастрии – 245 ПА, и если в гипогастрии, то 392 ПА. R – внешний радиус живота. R1 –радиус грыжевого выпячивания и h – толщина брюшной стенки.
При коэффициенте менее 2,09 использовали методы аутопластики, при коэффициенте выше 2,10 – полипропиленовую сетку с сохранением объема брюшной полости.
При УЗИ определяли размер грыжевых ворот и характер содержимого грыжевого мешка (сальник, кишечник). В диагностике ЖКБ использовано УЗИ, при котором оценивали состояние печени, желчного пузыря и желчных протоков, эта методика применена нами и после операции для своевременного выявления осложнений брюшной полости и раны.
Полипропиленовая сетка применялась в трех вариантах. Первый вариант – при слабо развитой передней брюшной стенке, когда в момент ушивания грыжевых ворот наблюдается расслаивание мышц или апоневроза, то на область ушитых грыжевых ворот укладывали полипропиленовую сетку такого размера, чтобы она охватывала ушитые ворота не менее 2 см с каждой стороны. В тех случаях, когда нужно сохранить объем брюшной полости (второй вариант), то полипропиленовую сетку фиксировали к воротам грыжи по периметру непрерывным швом с периодическим захлёстыванием шва и третий вариант – после выделения грыжевых ворот сетку размещали под апоневрозом и фиксировали узловыми швами, предварительно наложенными на сетку. Полученные результаты обработаны по программе пакета SPSS-2016.
Результаты исследования и их обсуждение
В результате выполненных исследований выяснилось, что малые размеры грыж были у 6 (до 5 см), средние у 12 (до 10 см), большие у 29 (от 10 до 20 см) и гигантские у 5 (более 20 см). Наибольшую группу составили больные с большими грыжами (55,8 %) (таблица).
В правом подреберье грыжа локализовалась у 14, в эпигастрии у 12, в мезогастрии у 6, гипогастрии у 16 и у 4 в правой подвздошной области. Из 52 больных с послеоперационными вентральными грыжами 48 поступили на оперативное лечение по поводу грыжи, а при обследовании обнаружили хронический калькулезный холецистит и при этом установлено, что у больных периодически наблюдался приступ печеночной колики, либо больные отмечали усиление болевого синдрома после погрешности в диете, а при УЗИ обнаруживали не только конкременты в желчном пузыре, но и признаки хронического воспаления.
Размеры послеоперационных вентральных грыж у больных
|
Всего больных |
Из них с размером |
|||
|
малые |
средние |
большие |
гигантские |
|
|
абс. ч. |
6 |
12 |
29 |
5 |
|
% |
11,5 |
23,0 |
55,8 |
9,7 |
Лишь 4 больных поступили с острым калькулезным холециститом, у которых при обследовании выявлена вентральная послеоперационная грыжа, они отмечали боли в области грыжи, особенно после физической нагрузки.
Все больные оперированы под эндотрахеальным наркозом. Их 52 больных при сочетании грыжи с хроническим калькулезным холециститом у 18 при небольших грыжах и грыжах средних размеров выполнена аутопластика, из них по методу Сапежко у 14, а у 4 грыжевые ворота ликвидированы путем ушивания и сопоставления однородных тканей. У остальных использовали полипропиленовую сетку. При этом у 21 сетка применена для укрепления грыжевых ворот, так как при ушивании отмечалось расслаивание апоневроза или была слабо развита брюшная стенка. При этом сетку выкраивали так, чтобы её размеры превышали грыжевые ворота с каждой стороны не менее 2 см. Подкожную клетчатку дренировали микроирригатором, через который осуществляли активную аспирацию отделяемого на протяжении 2 суток, а микроирригатор удаляли на 6–7-е сутки. Эта методика была использована и у 4 больных с острым холециститом, но при обследовании выявлена послеоперационная вентральная грыжа, и при этом больные отмечали боли после физической нагрузки, а у двух даже ранее было кратковременное ущемление. Учитывая эти обстоятельства, мы выполнили у них симультанную операцию: холецистэктомию и грыжесечение. После операции больные продолжали получать антибиотики на протяжении 4–5 дней.
У 9 больных применена сетка с сохранением объема брюшной полости. Из них у 4 больных, у которых показатель напряжения мышц передней брюшной стенки превышал 2,10, необходимо было выполнить грыжесечение с сохранением объема брюшной полости, мы пластику выполнили в двух вариантах. В первом варианте после выделения грыжевого мешка, его вскрытия и вправления грыжевого содержимого, излишки грыжевого мешка иссекали, на брюшину накладывали непрерывный шов, сетку выкраивали размером грыжевых ворот и фиксировали её по периметру грыжевых ворот непрерывным швом с дополнительным периодическим захлестыванием шва, и затем подкожную клетчатку дренировали микроирригатором (рис. 1).

Рис. 1. Фиксация сетки по периметру грыжевых ворот
У 5 больных, которым нужно было сохранить объём брюшной полости, мы использовали расположение сетки под апоневрозом, сетка должна быть больше размеров грыжевых ворот, и располагали под апоневрозом не менее 1,5–2 см и фиксировали узловыми швами, предварительно прошитыми через сетку, а затем проведенными через апоневроз (рис. 2 и 3). Подкожную клетчатку также дренировали как при других способах фиксации сетки (рис. 4).
Особое внимание было уделено наблюдению не только за общим состоянием больных, но и течению раневого процесса. С этой целью каждые 2–3 дня выполняли УЗИ для своевременного выявления осложнений со стороны брюшной полости и послеоперационной раны.
В группе больных с аутопластикой и холецистэктомией осложнения не наблюдали. Их пребывание в стационаре составило 8,1±0,37 койко-дней. В группе больных, у которых использованы два варианта пластики грыжевых ворот с сохранением объёма брюшной полости, у одного в процессе наблюдения выявлена серома, произведена пункция и жидкость больше не накапливалась. Микроирригатор удаляли на 7–8-е сутки.
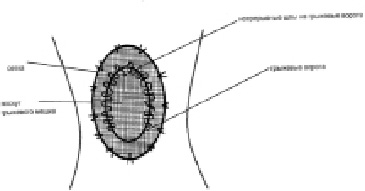
Рис. 2. Первый вариант усовершенствования
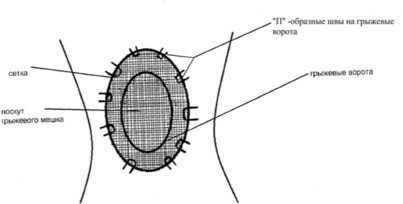
Рис. 3. Вариант усовершенствования расположения и фиксации сетки
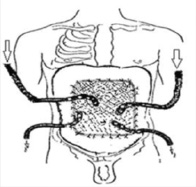
Рис. 4. Дренирование подкожной клетчатки
Таким образом, осложнение после выполненной нами симультанной операции имело место у одного больного, что составило 1,9 %.
Послеоперационная вентральная грыжа и ЖКБ являются нередким сочетанием. Больные требуют строгого подхода с учетом показателей коэффициента напряжения брюшной стенки или внутрибрюшного давления. Мы использовали рекомендации Хитарьяна и соавт. [9], и метод оказался оправданным и у других авторов [10], ни в одном случае не отмечено повышения внутрибрюшного давления.
При выполнении симультанной операции мы предпочитаем сначала выполнять холецистэктомию, а затем грыжесечение. Хотя это и нарушает правила асептики. В лечении послеоперационных вентральных грыж в сочетании с ЖКБ у 44 больных операция выполнена из единого доступа. Осложнения имели место у одного больного (1,9 %). Следовательно, индивидуальный подход к выбору метода грыжесечения при сочетанных заболеваниях оказался оправданным.
Выводы
1. При сочетании послеоперационной вентральной грыжи и ЖКБ выбор метода пластики должен быть строго индивидуальным.
2. При грыжах, требующих сохранения объёма брюшной полости, можно использовать два способа расположения полипропиленовой сетки: по периметру грыжевых ворот и расположению сетки над апоневрозом с предварительно прошитыми нитями через сетку и апоневроз.
3. Осложнения после грыжесечения и холецистэктомии составили 1,9 %, что подтверждает эффективность использования нашего подхода.
 science-review.ru
science-review.ru