Различные условия жизни человека, такие как климат, социальная активность и бытовые условия, напрямую влияют на частоту и характер падений в пожилом возрасте. Учитывая общемировую тенденцию к старению населения, данная проблема заставляет обращать на себя все больше внимания. В связи с этим в каждой развитой стране мира стараются разработать комплекс мер, направленных на профилактику падений и, как следствие, травм у лиц старшей возрастной группы. Несмотря на проводимые мероприятия, высокая распространенность падений по-прежнему сохраняется, подчеркивая актуальность этой проблемы. Данная проблема влечет за собой ухудшение качества жизни в результате травм, а также экономические потери системы здравоохранения.
Всемирная организация здравоохранения (ВОЗ) не осталась в стороне от этой проблемы и даже дала свое определение: падение – это событие, в результате которого человек оказывается непреднамеренно лежащим на земле, полу или какой-либо другой поверхности более низкого уровня [1].
Падения и связанные с ними травмы у пожилых людей представляют собой важную проблему и требуют особого внимания, так как могут быть маркером проявления нераспознанного патологического состояния [2]. Учитывая хрупкость гомеостаза пожилого человека, травмы, а особенно переломы, часто приводят к декомпенсации сопутствующих хронических заболеваний, в особенности если эти заболевания находились в состоянии субкомпенсации. Данные тезисы зачастую подтверждаются невозможностью проведения хирургического лечения у пожилых людей, а в случае с промедлением при выборе тактики хирургического лечения требуют длительной терапии, направленной на стабилизацию состояния. Все это заставляет нас вовремя обращать внимание на падения, рассматривая их как составную часть гериатрического синдрома.
Из полученных данные, L.Z. Rubenstein отметил, что 30 % людей старше 65 лет и 50 % людей старше 80 лет при сборе анамнеза указывали на случаи падений один раз в год и более [3]. Учитывая то, что забота о пожилых людях зачастую лежит на их близких, факт падения требует от них дополнительного внимания, так как вероятность повторного падения у пожилых людей возрастает в 2–3 раза в течение текущего календарного года [4]. Повторные падения необходимо обсуждать с участковым врачом и при необходимости консультировать пациента у более узких специалистов (невролог, кардиолог, реабилитолог), а также, возможно, рекомендовать дополнительные средства опоры, такие как трость или ходунки.
Все это связано с тем, что причин падения в пожилом возрасте может быть множество, и зачастую они обусловлены не только внутренними факторами, но и накопившимися хроническими заболеваниями, обусловлены различными нарушениями функций органов и систем. Причины этих состояний связаны с процессом старения, особенно у лиц старшей возрастной группы [5]. Особого внимания требуют нарушения двигательной функции, стереотипа ходьбы и координации движений, поскольку они значительно увеличивают вероятность падений. Также сюда стоит включить потерю зрения, различные вестибулярные нарушения и ортостатические коллапсы в анамнезе [6].
Наличие хронических заболеваний у пожилых людей нередко требует назначения трех и более препаратов, однако было выявлено, что подобная комбинированная терапия нередко увеличивала частоту падений [7]. Несмотря на то, что назначение подобных лекарственных комбинаций часто связано с обилием сопутствующих заболеваний, назначение таких групп препаратов, как диуретики, антигипертензивные препараты, нитраты и особенно седативные препараты, требует внимания, учитывая их влияние на организм [8]. Немаловажным является обсуждение с пациентом и его опекунами возможных побочных явлений лекарственных средств, а также комплекса мер, направленных на снижение получения травм в результате падений.
Другим важным аспектом, который невозможно оставить без внимания, является физическая сила пожилого человека. Ослабление мышечной силы зачастую влечет за собой уменьшение физической активности и изменение координации движений, что по сути формирует патологический круг, направленный на снижение этих показателей, которые в свою очередь могут привести к падениям [9]. Повышенный риск падений у лиц с заболеваниями опорно-двигательного аппарата, такими как остеоартроз и остеоартрит, также в первую очередь связан с мышечной атрофией, особенно нижних конечностей. Нередко эти заболевания приводят к нарушению мышечно-суставного чувства или проприорецепции, что очень важно в нижних конечностях [10]. Особого внимания также требуют такие диагнозы, как болезнь Паркинсона, гемипарез, аритмия, учитывая предрасположенность этих пациентов к травмам в результате падения из-за клинических особенностей заболевания.
Немаловажным является создание безопасной окружающей среды для пожилых людей. Наиболее часто падения происходят в быту. Пожилые люди чаще всего спотыкаются о половик или плинтус, поскальзываются в ванной, падают с неустойчивой мебели. Необходимо минимизировать все бытовые факторы риска, также не ходить на улицу в гололед, а в зимнее время года иметь обувь с хорошим протектором для уменьшения риска проскальзывания. A.M. Dellinger и соавт. еще в 2008 г. в своей публикации отнесли факторы внешней среды к наиболее важным, так как именно они служат причиной почти трети всех падений у лиц старшей возрастной группы [11].
Клинический пример
Пациент Ю., 84 года. После падения на улице в 2017 г. диагностирован перелом шейки бедренной кости, выполнено эндопротезирование левого тазобедренного сустава. В послеоперационный период пациент обучен ходьбе, сохранялась потребность в дополнительной опоре на трость. Пациент справлялся с бытовыми нагрузками, специфической реабилитации не проходил.
В 2021 г. в результате падения в быту на скользком полу пациент почувствовал резкую боль в левом бедре. Выявлен перипротезный перелом левой бедренной кости (рис. 1).
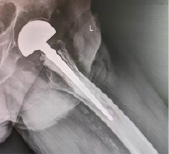
Рис. 1. Рентгенограмма пациента при поступлении; признаки перипротезного перелома, признаки миграции бедренного компонента и нарушения целостности цементной мантии
Было выполнено ревизионное эндопротезирование левого тазобедренного сустава и остеосинтез бедренной кости серкляжным швом (рис. 2).
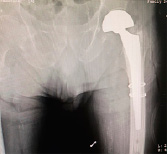
Рис. 2. Рентгенограмма пациента после выполненного ревизионного эндопротезирования и остеосинтеза бедренной кости
Следует отметить, что из сопутствующей патологии у пациента диагностировано: ИБС, постинфарктный кардиосклероз (инфаркт миокарда в 2015 г.), гипертоническая болезнь III стадии, 2 степени, риск ССО 4, ХСН: IIа степени (ГЛА 42 мм рт. ст.), ФК II NYHA, ХОБЛ, ДН 1, ХИГМ 2 степени, дисциркуляторная энцефалопатия 2 степени, анемия легкой степени тяжести (Hb = 95). Из клинически значимой для хирургии терапии отмечено, что пациент принимает Эликвис 5 мг 2 раза в день, что требует отмены препарата в течение 48 ч перед данным хирургическом вмешательством.
Оперативное вмешательство выполнено на 3 сутки от поступления пациента в стационар, время хирургической агрессии составило 115 мин, кровопотеря – 350 мл.
В послеоперационном периоде пациент был активизирован, обучен ходьбе при помощи ходунков и направлен по завершении стационарного лечения в реабилитационный центр с целью комплексной реабилитации после эндопротезирования. Учитывая низкоэнергетический характер травмы, пациент был направлен к ревматологу для диагностики и лечения остеопороза.
Данный клинический пример демонстрирует значимость создания благоприятной среды для людей с риском падений, коррекции сопутствующей патологии, оценке рисков повторных случаев падения, а также трудности хирургического лечения подобных пострадавших. Пациент с переломом бедренной кости требует срочного хирургического лечения – стабилизации перелома. В случаях с пожилым пациентом не всегда возможно это осуществить в первые сутки от поступления в стационар для предотвращения декомпенсации сопутствующей патологии. Как в приведенном клиническом примере, пациент принимает препараты, влияющие на систему гемостаза, что автоматически исключает возможность раннего хирургического лечения для профилактики фатальных гипостатических осложнений. Более того, у пациента наблюдается анемия, что влечет определенные риски в случае ревизионного эндопротезирования и остеосинтеза бедренной кости, которые сопровождаются объемной кровопотерей.
Результаты исследования и их обсуждение
Перипротезные переломы – одно из наиболее частых осложнений эндопротезирования, они составляют 0,7–11 % после первичных операций и 4–25 % после ревизий [7]. Это подтверждает важность направления пациентов после проведенного эндопротезирования в специализированные центры реабилитации и центры лечения остеопороза.
Падение – это своего рода пусковой момент, который при неблагоприятном стечении обстоятельств приводит к серьезным последствиям. К ним можно отнести травмы различной степени тяжести, хронический болевой синдром, повреждение опорно-двигательного аппарата различной степени и даже смерть. Возникают потеря уверенности в повседневной жизни и, как следствие, потеря независимости и автономии [12]. Особенно частые падения нередко приводят пожилого человека к появлению страха повторного падения, что даже привело к созданию соответствующего синдрома (post-fall syndrome), так как в дальнейшем он приводит к снижению физической активности и влияет на качество жизни пожилого человека [13]. В возрастной группе старше 65 лет лица, склонные к падениям, в два раза чаще подвержены депрессии по сравнению с пожилыми людьми, не пережившими падения [14]. Это также можно связать и с хроническим болевым синдромом, появляющимся после травм.
Особое внимание к описанной проблеме со стороны государства привело к созданию Российской ассоциацией по профилактике и лечению остеопороза клинических рекомендаций. В них определены наиболее значимые факторы риска (таблица).
В 90 % случаев падения служат причиной переломов шейки бедренной кости. У женщин с остеопорозом переломы, связанные с падениями, встречаются в 2 раза чаще, чем у мужчин, что требует особого внимания к проблеме остеопороза у женщин. Постменопаузный остеопороз является частой проблемой и требует ранней диагностики.
Своевременная профилактика остеопороза в значительной степени снижает риск получения серьезных травм. А наличие маркерных переломов, таких как перелом дистального метаэпифиза лучевой кости, хирургической шейки плечевой кости, позвоночника и переломы проксимального отдела бедренной кости (перелом шейки бедренной кости или чрезвертельный перелом), требуют направления к профильным специалистам с целью лечения остеопороза.
По данным последних исследований смерть пожилого человека нередко связана с перенесенным ранее падением, которое послужило своего рода пусковым моментом. Проанализировав показатели смертности в результате падений среди лиц старше 60 лет, исследователи пришли к выводам, что примерно 23,2–23,3 случая смертей на 100 тыс. населения напрямую связаны с падением [15].
Представленный клинический пример четко демонстрирует важность создания безопасной среды для пожилых людей, так как она влияет на частоту и последствия перенесенных падений. Бытовые условия существенно различаются у лиц, проживающих в собственных домах в условиях сельской местности, и у пациентов, находящихся в стационарных лечебных учреждениях или проживающих в домах престарелых. Несмотря на создаваемые благоприятные условия в соответствии с требованиями СанПиН, находясь в стационарных учреждениях лица старшей возрастной группы имеют больше рисков получения травм различной степени тяжести.
Травматизм и падения остаются на очень высоком уровне среди пожилых людей, находящихся в стационарных лечебных учреждениях и домах престарелых. По данным исследований 50 % пожилых людей переносят одно падение в течение года, а 40 % падают чаще, чем один раз в год [16]. Эпидемиология падений в учреждениях круглосуточного пребывания составляет порядка 1,5 случая на одного человека, находящегося в этом учреждении, за текущий год.
Факторы риска остеопороза и переломов
|
Немодифицируемые факторы риска остеопороза и переломов |
Модифицируемые факторы риска |
|
|
1. |
Семейный анамнез остеопороза и/или низкоуровневых переломов у родственников (мать, отец, сестры) в возрасте 50 лет и старше |
Индекс массы тела (ИМТ) < 20 кг/м2 и/или масса тела |
|
2. |
Женский пол |
|
|
3. |
Возраст более 65 лет |
|
|
4. |
Европеоидная раса |
|
|
5. |
Низкая МПКТ |
|
|
6. |
Гипогонадизм у мужчин и женщин |
|
|
7. |
Предшествующие переломы, иммобилизация |
|
Согласно эпидемиологии причин смертности среди людей старше 85 лет, 20 % связаны с предшествующим падением, произошедшим в период нахождения в различных стационарах. Особое внимание на себя обращает то, что до 50 % пациентов после этого утрачивают способность к самостоятельному передвижению. Причиной такой резкой смены физической активности зачастую являются переломы шейки бедренной кости, которые составляют 25 % от всех переломов [17].
Также отмечается увеличение риска падений почти в 2 раза при смене места жительства. Это обращает на себя внимание в связи с тем, что почти 60 % падений приводят к травмам разной степени тяжести [18]. Особого внимания требует группа пожилых людей, проживающих в частных домах, так как падения, потребовавшие госпитализации, у таких пациентов происходят в 5 раз чаще, чем в связи с травмами от других бытовых причин [19]. 40 % людей старшей возрастной группы после обследования в приемном покое потребовалась госпитализация; половина госпитализированных пациентов умерли в течение года [20].
Основные направления в профилактике падений у пожилых людей: многофакторная оценка риска падений, выявление и стабилизация сопутствующих заболеваний, организация образовательных школ для пожилых людей и их родственников, модификация домашней обстановки, лечебная физкультура [21]. Хорошо известны основные сопутствующие состояния, способствующие падению людей пожилого возраста: полиморбидность, полипрагмазия, саркопения, ортостатическая гипотензия, наличие падений в анамнезе. С учетом собранных данных составляют индивидуальные программы профилактики падений с целью предотвращения серьезных травм, и зачастую наибольшая нагрузка в составлении этих программ падает на врачей первичного звена.
В последнее время производители позволяют обеспечить максимально безопасные условия для жизни пожилого человека путем использования нескользящих лент для ковров, поручней. Немаловажным является и наличие хорошего освещения, свободные коридоры для беспрепятственной ходьбы. Подобные условия жизни приводят к снижению падений от 7 до 41 %.
Назначение комплексов упражнений, прогулок, занятий спортом необходимо для поддержания физической активности пожилых людей. Рекомендации по физической активности должны опираться на рекомендации ВОЗ от 2010 г. по физической активности для сохранения здоровья, прежде всего ориентированные на профилактику хронических неинфекционных заболеваний, в том числе для пожилых людей и подобных национальных проектов и комплексов диспансеризации. Важной задачей диспансеризации является ранняя диагностика остеопороза, дефицита витамина D и укрепление костной ткани. Выявлено, что компенсация недостаточности витамина D может приводить к снижению риска падений пожилых пациентов и поддержанию физической активности [22]. Так как частота выявления синдрома старческой немощи (с такими проявлениями, как слабость, утомляемость, медлительность) у лиц старшей возрастной группы с показателем 25(ОН)D ниже 37,5 нмоль/л составила 47 %, а при уровне 25(ОН)D в пределах 50–75 нмоль/л – лишь 32 % [23]; компенсация недостаточности витамина D может не только укреплять костную ткань, но и снижает риск падений, а соответственно, защищает пожилых людей от получения серьезных травм.
Заключение
Комплексная профилактика травматизма у лиц пожилого возраста позволяет сохранить у них жизненную активность и повысить качество жизни. Это позволяет снизить нагрузку на близких и систему здравоохранения. Профилактика падений и травм, которые возможны при этом, является коллективной задачей, которую возможно решить только при согласованных действиях врачей, близких людей и пожилого человека.
 science-review.ru
science-review.ru