Зона перифокального отека является приоритетной задачей нейрохирургов и нейрофизиологов, так как это важно при интерпретации неврологических симптомов, планировании объема оперативного лечения, лечения пациентов на до- и послеоперационном периодах [1, с. 17; 2, с. 31]. Механизм развития и разрешение перифокального отека и отека головного мозга в целом полностью не изучены. Зона перифокального отека, являясь участком, патологически измененным с множественными необратимыми процессами, в то же время играет роль буферной зоны между здоровой тканью мозга и патологическим очагом. Санационная функция заключается в выведении продуктов распада патологического процесса в зоны перифокального отека, где разрушаются и погибают структурные элементы мозга [3, с. 52; 4, с. 373; 5, с. 124]. Важно изучение роли перифокального отека в патологическом процессе, функциональности, обратимости процесса, тактики лечения и прогноза. Тяжесть неврологической симптоматики обусловлена выраженностью зоны перифокального отека, которая определяет основную клиническую картину и способствует смещению структур головного мозга, дислокации мозга, приводящие в последующем к летальному исходу. Во множественных исследованиях отмечены инфильтрация опухолевых клеток в зону перифокального отека, рост опухоли в этой зоне. Это необходимо учитывать при планировании объема оперативного лечения опухоли и зоны перифокального отека. В настоящее время дооперационное планирование осуществляется благодаря магнитно-резонансной томографии (МРТ) и мультиспиральной компьютерной томографии (МСКТ), являющимися незаменимыми аппаратами нейровизуализации [6, с. 5; 7, с. 5; 8, с. 4]. На МРТ и МСКТ имеющиеся возможности исследования в T1и Т2 режимах дают возможность определять не только размеры и локализацию очаговых патологических процессов головного мозга, но и границы, тип очагового процесса, гистогенез и степень злокачественности опухолей, степень выраженности зоны перифокального отека, степень дислокации структур головного мозга.
Применением рентгеноконтрастных веществ определяется тип отека – вазогенный, цитотоксический или гидростатический. Это дает возможность управления отеком на до- и послеоперационном периодах. Аппараты нейровизуализации МРТ и МСКТ способствовали большому прогрессу в области нейрохирургии при оперативном лечении очаговых поражений головного мозга и планировании тактики хирургического и консервативного лечения зоны перифокального отека.
Целью исследования явилось определение при опухолях головного мозга типа и степени перифокального отека по данным магнитно-резонансной томографии и мультиспиральной компьютерной томографии головного мозга.
Материалы и методы исследования
В отделении нейрохирургии Национального госпиталя при Министерстве здравоохранения Кыргызской Республики 460 больным с нейрохирургической патологией проведены МРТ и МСКТ головного мозга с 2015 по 2020 г. (таблица).
В основном включены внемозговые и внутримозговые опухоли, спонтанные нетравматические внутримозговые гематомы, внутримозговые абсцессы, эхинококковые кисты и альвеококки головного мозга. Из них внемозговые опухоли: менингиомы 85 больных (18,5 %); невриномы слухового нерва – 23 больных (5,0) %; внутримозговые глиальные опухоли: астроцитома – 71 больной (15,4 %); олигодендроглиома – 38 больных (8,3 %); анапластическая астроцитома – 35 больных (7,6 %); глиобластома – 52 больных (11,3 %); спонтанные нетравматические инсультные внутримозговые гематомы – 117 больных (25,4 %); внутримозговые абсцессы головного мозга – 17 больных (3,7 %); альвеококкоз головного мозга – 12 больных (2,6 %); эхинококковые кисты – 10 больных (2,2 %).
Удельный вес больных при очаговых поражениях головного мозга по полу, обследованных на МРТ и МСКТ
|
Очаговое поражение головного мозга |
Всего исследований |
Из них |
Распределение по полу |
||||||
|
МРТ |
МСКТ |
мужчины |
женщины |
||||||
|
n |
% |
n |
% |
n |
% |
n |
% |
||
|
Менингиома |
85 |
71 |
15,4 |
14 |
3,0 |
49 |
10,7 |
36 |
7,8 |
|
Невринома |
23 |
21 |
4,6 |
2 |
0,4 |
10 |
2,2 |
13 |
2,8 |
|
Астроцитома |
71 |
65 |
14,1 |
6 |
1,4 |
41 |
8,9 |
30 |
6,5 |
|
Анапластическая астроцитома |
35 |
35 |
7,6 |
– |
– |
17 |
3,7 |
18 |
3,9 |
|
Олигодендроглиома |
38 |
36 |
7,8 |
2 |
0,4 |
18 |
3,9 |
20 |
4,3 |
|
Глиобластома |
52 |
43 |
9,3 |
9 |
2,0 |
28 |
6,1 |
24 |
5,2 |
|
Внутримозговая гематома |
117 |
96 |
20,9 |
21 |
4,6 |
69 |
15,0 |
48 |
10,4 |
|
Эхиноккоковая киста |
10 |
10 |
2,2 |
– |
– |
4 |
0,8 |
6 |
1,4 |
|
Альвеококкоз |
12 |
12 |
2,6 |
– |
– |
7 |
1,5 |
5 |
1,1 |
|
Абсцесс головного мозга |
17 |
10 |
2,2 |
7 |
1,5 |
11 |
2,4 |
6 |
1,4 |
|
Всего |
460 |
399 |
86,7 |
61 |
13,3 |
254 |
55,2 |
206 |
44,8 |
Примечание: n – число больных, % – удельный вес.
В целом МРТ головного мозга проведено 399 больным (86,7 %), а 61 больному (13,3 %) проведено МСКТ головного мозга. Возраст больных варьировал от 6 лет до 83 лет, до 20 лет было 37 больных. Мужчины составили 55,2 % (n = 254), женщины – 44,8 % (n = 220). При МРТ исследовании головного мозга 308 больным применено контрастное вещество омнискан.
Наибольшей части больных проведено МРТ (86,7 %), а 13,3 % – МСКТ. Всем больным проведено оперативное вмешательство в условиях отделении нейрохирургии Национального госпиталя. В данной работе не проводился анализ результатов лечения. Проведен анализ перифокального отека при опухолях головного мозга на основе МРТ и МСКТ.
Результаты исследования и их обсуждение
Перифокальный отек при очаговых поражениях головного мозга является закономерной реакцией взаимодействия двух факторов: сосудистого и паренхиматозного. В нейрохирургии для верификации объемных образований головного мозга МРТ и МСКТ головного мозга имеют большое преимущество. Сравнить эти исследования невозможно, так как они совершенно разные. Их основные отличия лежат в показаниях, противопоказаниях и методах воздействия. При исследованиях зоны перифокального отека при объемных опухолях головного мозга преимущество имеет МРТ, так как мозговая ткань и ее реакция на патологический объект более четко визуализируется, чем при компьютерно-томографическом (КТ) исследовании головного мозга. КТ исследование в нейрохирургии для исследования костных структур не заменимо. Поэтому при подозрениях на объемные образования головного мозга предпочтительно МРТ исследование.
МРТ исследование головного мозга является «золотым стандартом» в нейрохирургии, имея преимущество перед другими аппаратами нейровизуализации, в особенности 1.5Т аппаратах с применением контрастных веществ для верификации опухолевых поражений головного мозга и характеристики зоны перифокального отека. Высокая точность и разрешающая способность МРТ при диагностике глиом полушарий головного мозга несравнима с данными компьютерно-томографического исследования. МРТ более точно определяет тип, степень анаплазии, картину выраженности перифокального отека опухоли головного мозга, это играет важную роль в предоперационной подготовке и определении объема хирургического лечения. Гипоинтенсивный сигнал наиболее четко выявляется в зоне проекции глиальной опухоли, нежели области перифокального отека. При этом размеры и распространенность глиом наиболее точны при МРТ исследовании. На нативных Т1 и Т2-взвешенных изображениях зона перифокального отека и ее характеристика более подробно видна на Т2 изображениях. С помощью магнитоусиливающих контрастных веществ магневиста и других отчетливо определяется тип перифокального отека – вазогенный, цитотоксический или гидростатический. Введение магневиста при повторном проведении МРТ повышает вероятность выявления границы между опухолью головного мозга и зоной перифокального отека. Сопоставление томограмм до и после введения магневиста показывает регионарные нарушения проницаемости гематоэнцефалического барьера.
В большинстве случаев тяжесть клинической картины при опухолях головного мозга определяется выраженностью зоны перифокального отека. Степень выраженности зоны перифокального отека и границ с объемными образованиями имеет при планировании и проведении до- , интра- и послеоперационных лечебных мероприятий. В настоящее время без нейровизуализации, МРТ и МСКТ головного мозга, определить не только верификацию объемного образования, но и выраженность, тип перифокального отека невозможно. Размеры опухоли головного мозга не влияют на выраженность зоны перифокального отека. В частности, при менингиомах больших и гигантских размеров зона перифокального отека почти не наблюдается или умеренная. Также при невриномах слухового нерва размер опухоли не определяет выраженность зоны перифокального отека.
У больных с менингиомами больших и гигантских размеров наблюдали в большинстве случаев умеренные зоны перифокального отека. Причиной является медленный рост и незначительное токсическое влияние продуктов распада опухоли. При медленном росте менингиома растет 3–4 года, мозг адаптируется к «соседству» и компрессии объемного образования с подключением компенсаторных механизмов. Поэтому при менингиомах головного мозга почти не наблюдаются обширные зоны перифокального отека за исключением, когда в патологический процесс вовлечены крупные магистральные сосуды головного мозга, особенно при менингиомах медиальных отделов крыла основной кости.
По данным исследования наличие умеренно выраженной зоны перифокального отека наблюдалось во всех глиомах головного мозга. Степень выраженности перифокального отека имеет прямую зависимость со степенью злокачественности опухолей, имеющих размеры 1,0х1,0 см. Так, зона перифокального отека превышает объемы опухоли десятикратно с большим смещением срединной структуры головного мозга при метастатических опухолях головного мозга.
С помощью контрастного вещества наблюдается смешанный отек, как вазогенный, так и цитотоксический. Следует отметить небольшой перевес вазогенного отека. Цитотоксический отек развивается при увеличении жидкости в клетках головного мозга. На МРТ снимках картина цитотоксического отека визуализируется диффузно повышенным сигналом – гиперинтенсивным.
Вазогенный отек развивается при увеличении межклеточной жидкости вследствие нарушения проницаемости эндотелия сосудов головного мозга. На МРТ картинах часто проявляется в виде гипоинтенсивности белого вещества так называемый «пальцевидный» отек.
Среди всех глиом головного мозга часто встречается астроцитома по Grade I–II степени. Астроциты при отеке головного мозга первыми вовлекаются в патологический процесс и увеличиваются в 2–3 раза, имея анатомические и физиологические особенности. Вне зависимости от локализации астроцитом зона парифокального отека не обширная, в основном умеренная, но встречается, около в 15–20 % от общих случаев, выраженная зона перифокального отека. При астроцитомах перифокальный отек бывает цитотоксический диффузно-гомогенной картиной. Гематопаренхиматозный барьер на границе опухоли с прилегающими участками мозга до определенного времени не изменяется, остается сохранным, в частности, при астроцитомах, поэтому магневист в ткань опухоли не проникает. Структурные изменения мозга больше наблюдаются на границе с опухолью, и такая картина сохраняется около 2–3 см на расстоянии от опухоли с постепенной нормализацией (рис. 1).
Олигодендроглиомы имеют картину зоны перифокального отека соответственно степени злокачественности. Олигодендроглиомы Grade I–II степени имеют умеренную зону перифокального отека, а олигодендроглиомы Grade III и Grade IV имеют выраженную зону перифокального отека (рис. 2а, 2б).
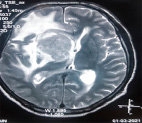
Рис. 1. Астроцитома
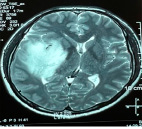
Рис. 2а. Олигодендроглиома Grade I–II степени
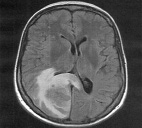
Рис. 2б. Олигодендроглиома Grade III–IV степени
Анапластическая астроцитома Grade III степени (рис. 3а, 3б) и глиобластома Grade IV степени (рис. 4) имеют выраженную обширную зону перифокального отека по сравнению с другими глиомами головного мозга. Такая выраженность зоны перифокального отека объясняется быстрым ростом опухоли, распространением опухолевых клеток на значительные расстояния от опухоли, токсическим влиянием на клетки зоны перифокального отека из-за выраженного метаболизма опухолевых клеток, изменением микроциркуляции коры и белого вещество головного мозга. При данных опухолях головного мозга зона перифокального отека превышает в 5–6 раз размеры опухоли. Степень смещения срединных и других структур головного мозга аналогично высока и зависит от выраженности зоны перифокального отека опухоли.
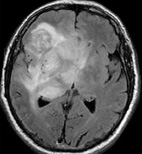
Рис. 3а. Астроцитома Grade III
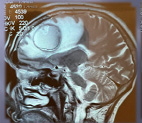
Рис. 3б. Астроцитома Grade III
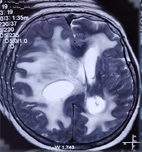
Рис. 4. Глиобластома Grade IV
Медуллобластома (рис. 5) – злокачественная опухоль головного мозга с преимущественной локализацией в задней черепной ямке. Часто встречается у детей, составляет около 20 % всех первичных опухолей головного мозга у детей. По сравнению с другими злокачественными опухолями головного мозга у медуллобластомы зона перифокального отека не обширно выраженная. Это объясняется характерным замедленным ростом по сравнению с другими злокачественные опухолями головного мозга и преимущественной локализацией в полости IV желудочка мозга.
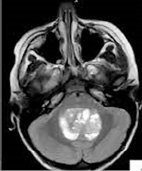
Рис. 5. Медуллобластома
Перифокальный отек при внутримозговых инсультных гематомах умеренно выраженного характера, преобладает вазогенный тип отека. Более обширный отек наблюдается при спазмах магистральных сосудов, разрыве артериальных аневризм головного мозга. При спазмах сосудов усугубляется тяжесть клинической картины и смещение срединных структур головного мозга из-за обширности зоны перифокального отека.
При субдуральных гематомах перифокальный отек практически не наблюдается.
Абсцессы головного мозга имеют выраженную зону перифокального отека. Особенно обширная зона перифокального отека наблюдается до стадии формирования и инкапсулирования абсцесса. А также степень выраженности, как и при других объемных образованиях головного мозга, зависит от размера образования.
При паразитарных заболеваниях (эхинококкоз и альвеококкоз головного мозга) зона перифокального отека умеренно выраженная. Зона перифокального отека более выражена при большой эхинококковой кисте и альвеококке. Выраженность объясняется токсико-аллергическим воздействием паразита на мозговую ткань.
На МРТ регистрируют гиперинтенсивный сигнал в режиме Т2 взвешенного изображения и FLAIR с подавлением сигнала свободной воды без ограничения диффузии. На МРТ картинах вазогенный отек визуализируется как лучи, а цитотоксический отек головного мозга на МРТ невозможно определить на Т2 или Т1 режимах, так как процесс происходит из-за перераспределения воды из внеклеточного во внутриклеточное пространство. Патологию определяют за счет соизмеримого снижения диффузии, которая проявляется повышенным сигналом на диффузионно-взвешенных изображениях, данные изменения возможно выявить в подострой фазе в конце второй недели, на МРТ картинах видно гомогенно-диффузное изменение в зоне перифокального отека.
Визуализация улучшается при использовании магнитоусиливающего контрастного вещества и последовательного выполнения программы оценки перифокального отека с использованием методики Fluid Attenuated Inversion Recovery (FLAIR импульсной последовательности МРТ). Часто используемые Т2-взвешенные изображения не позволяют определить зоны поражения и нормальные ткани с достаточной высокой степенью надежности. Зоны головного мозга с патологическими изменениями на Т2-взвешенных изображениях имеют более высокий сигнал. Аналогично высокий сигнал характерен для нормальной спинномозговой жидкости, что затрудняет диагностику. При сохранении базовой Т2-взвешенности изображения методика FLAIR обеспечивает подавление сигнала свободной воды (спинномозговой жидкости и других физиологических жидкостей), выявлению очаговых изменений и зоны перифокального отека головного мозга, а также их отчетливых границ.
Заключение
В области нейрохирургии МРТ и МСКТ исследования являются «золотым» стандартом, имея преимущества перед другими аппаратами нейровизуализации при выявлении объемных очаговых поражениях и других морфологических изменениях головного мозга.
При использовании контрастных веществ типа магневист и других на МРТ и МСКТ исследованиях головного мозга более отчетливо выявляются границы объемного образования и перифокального отека, особенно это важно при удалении глиальных опухолей головного мозга. Использование контрастных веществ имеет значимость при выявлении зоны перифокального отека и типа перифокального отека головного мозга для коррекции лечения на до- и послеоперационных периодах.
 science-review.ru
science-review.ru