Повреждения шейного отдела позвоночника у пациентов раннего детского возраста наблюдают относительно чаще в сравнении с взрослыми [1]. Это обусловлено анатомическими особенностями, такими как эластичность связочного аппарата, незавершенная оссификация тел позвонков, относительно большая масса головы в пропорции к туловищу. Приведенные особенности являются предрасполагающими факторами более частой травматизации верхне-шейного отдела на фоне хлыстовой травмы в результате ДТП или падения с высоты [2]. Кроме того, у детей можно наблюдать повреждения по типу эпифизеолиза в связи с наличием хрящевой пластинки роста в основании зубовидного отростка С2 позвонка [3]. Данное повреждение может возникать даже на фоне воздействия травмы низкой энергии, при этом отличительной его особенностью является сложность диагностики. Основным методом лечения пациентов является консервативный [4], к хирургической коррекции и стабилизации травматической деформации необходимо прибегать лишь в ситуации прогрессирующего смещения фрагментов с формированием стеноза или при наличии замедленного сращения.
Цель исследования – анализ результатов обследования и лечения пациентов раннего детского возраста c повреждением С2 позвонка, полученным в результате низкоэнергетической травмы.
Материалы и методы исследования
Работа выполнена в травматолого-ортопедическом отделении № 2 (клиника патологии позвоночника и нейрохирургии) ФГБУ «НМИЦ детской травматологии и ортопедии им. Г.И. Турнера» Минздрава России. Проведен анализ серии клинических случаев повреждения верхне-шейного отдела позвоночника у пациентов раннего детского возраста. Материалом исследования послужили данные клинических осмотров, историй болезни, амбулаторных карт и результатов лучевого обследования 3 пациентов раннего детского возраста, обратившихся за консультативной медицинской помощью. Авторами прослежены результаты обследования и лечения детей с переломом зубовидного отростка С2 позвонка 3-го типа по классификации Anderson-D’Alonzo. Диагностика повреждений включала проведение клинического обследования с оценкой жалоб и сбором анамнеза, выполнение рентгенографии в двух стандартных проекциях, мультиспиральной компьютерной томографии шейного отдела позвоночника и проведение магнитно-резонансной томографии у 1 пациента. Обращали внимание на механизм травмы, сроки обращения за медицинской помощью, точность диагностики, особенности лучевой картины. Всем пациентам после установки диагноза проводили консервативное лечение с использованием воротника-головодержателя, динамическое наблюдение и оценку консолидации осуществляли при помощи рентгенографии и МСКТ. Срок лечения и наблюдения устанавливали индивидуально на основании времени, прошедшего с момента травмы, лучевых признаков образования костной мозоли и наличия или отсутствия признаков механической нестабильности по данным функциональной рентгенограммы. В случае прогрессирования деформации позвоночника на фоне продолжающегося смещения фрагментов устанавливали показания к проведению оперативного вмешательства.
Результаты исследования и их обсуждение
Возраст пациентов не превышал 5 лет. Ведущими жалобами, послужившими поводом для обращения за медицинской помощью, являлись боль и ограничение амплитуды движений в шейном отделе; неврологических расстройств не наблюдали ни у одного пациента. Все дети получили повреждение в результате падения с высоты собственного роста. По результатам рентгенографии, проведенной после первичного обращения, перелом был выявлен только у одного пациента. Кроме того, выполненная МСКТ у одного пациента также не позволила своевременно визуализировать данное повреждение. Отмечено, что у двух пациентов в связи с отсутствием смещения фрагментов диагноз установлен в срок более 1 месяца после травмы. Ввиду отсутствия подтвержденного диагноза при сохраняющихся жалобах на порочное положение головы и ограничение амплитуды движений одной пациентке проведен сеанс мануальной терапии с попыткой закрытой «редрессации кривошеи» без какого-либо эффекта. После повторного обращения родителей пациентки за медицинской помощью в другое учреждение и выполнения рентгенографии шейного отдела в срок более месяца после травмы были визуализированы произошедшее смещение фрагментов и процесс формирования костной мозоли (рис. 1А).
Приведенный клинический пример демонстрирует опасность отсутствия настороженности в отношении возможности наличия такого повреждения у пациентов детского возраста. В одном случае пациенту, помимо рентгенографии и МСКТ, была выполнена МРТ, по результатам которой выявлены зона отека костной ткани, повреждение выйной связки и травматический синовит атланто-аксиальных сочленений (рис. 2 Б, В). При этом, несмотря на выявленные изменения, диагноз не был установлен. После пересмотра данных МРТ в другом учреждении заподозрен перелом 3-го типа по классификации Anderson-D’Alonzo, было рекомендовано проведение консервативного лечения с последующим контрольным исследованием, результаты которого подтвердили предположенный диагноз. У всех пациентов линия перелома проходила через зону роста в основании зубовидного отростка С2 позвонка, что и затрудняло диагностику: в частности, при отсутствии смещения фрагментов не наблюдали лучевых признаков повреждения кортикальных слоев. Характерной особенностью для данного перелома являлось типичное смещение фрагмента кпереди, что авторы связывают с механизмом травмы – форсированное сгибание головы, приводящее к кратковременному растяжению капсулы суставов, дисторсии заднего опорного комплекса и антелистезу С1 позвонка.
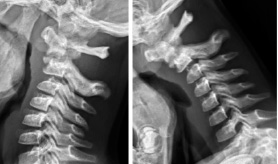
А Б
Рис. 1. Пациентка Р., 3 лет. А – рентгенограмма ШОП, выполненная на момент обращения в наше учреждение, демонстрирует смещение фрагментов и формирование костной мозоли; Б – функциональная рентгенограмма ШОП, выполненная через 3 месяца от момента травмы для оценки стабильности сегмента – без признаков механической нестабильности
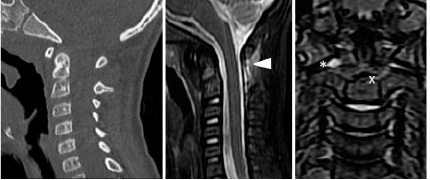
А Б В
Рис. 2. Данные обследования пациентки Л., 3 лет. А – сагиттальный срез МСКТ – признаки костно-травматической патологии отсутствуют; Б, В – STIR-взвешенный режим МРТ в сагиттальной и коронарной плоскостях демонстрирует гиперинтенсивный сигнал в проекции выйной связки (белый треугольник), явления синовита и перифокального костного отека (обозначены маркерами)
Учитывая тип перелома, возраст пациентов и отсутствие грубого смещения, показания к проведению хирургической стабилизации отсутствовали, всем пациентам назначали консервативное лечение в объеме круглосуточной иммобилизации в жестком шейном воротнике или индивидуальном головодержателе. Наличие большой площади контакта фрагментов и хорошее кровоснабжение зоны основания зубовидного отростка позволяли надеяться на достижение костного сращения. В литературе представлены различные варианты фиксации при наличии данного повреждения, в том числе фиксация в гало-аппарате [5]. Несмотря на большую степень стабильности и возможность манипуляции фрагментами, не применяли данную методику у данных пациентов ввиду не столько инвазивности процедуры, сколько сроков, прошедших с момента травмы, которые предполагали наличие формирующейся костной мозоли. В таких условиях использование ортеза авторы считали достаточным для достижения хорошего результата. Также в литературе представлено применение гало-жилета для репозиции и фиксации [6], однако у представленных пациентов авторы наблюдали выраженную ригидность мышц шеи, не позволявшую в условиях сохранения сознания манипулировать головой, поэтому данный вариант фиксации также не применяли.
В результате проведенного консервативного лечения удалось добиться костной консолидации и стабилизации сегмента у двух пациентов, за время фиксации наблюдали стойкий регресс болевого синдрома с постепенным увеличением амплитуды активных движений. Через 6 недель от начала лечения оценивали положение фрагментов при помощи рентгенографии шейного отдела, выполненной в положении «стоя» в боковой проекции без фиксации в воротнике. Обращали внимание на наличие деформации, прогрессирование антелистеза С1 и признаки образования костной мозоли. Срок иммобилизации составил 3 месяца, далее после выполнения контрольной МСКТ иммобилизацию в жестком ортезе прекращали. В литературе описан и другой подход: иммобилизация на срок 6-8 недель с последующим выполнением функциональных рентгенограмм – при отсутствии механической нестабильности фиксацию не продолжали [7]. Среди представленных пациентов у одного ребенка наблюдали прогрессирование смещения фрагментов с формированием локальной кифотической деформации и развитием относительного стеноза позвоночного канала, что потребовало проведения хирургического лечения в объеме репозиции в гало-аппарате и задней инструментальной фиксации по методике Goel-Harms.
Приведенные результаты данной работы свидетельствуют прежде всего об актуальности темы диагностики повреждений верхне-шейного отдела позвоночника у детей, и перелома С2 позвонка в частности. Необходимо отметить, что данный вид повреждений в структуре травм позвоночного столба у детей наблюдают относительно редко [8]. Несмотря на бóльшую частоту встречаемости переломов шейного отдела позвоночника у пациентов раннего детского возраста, в литературе представлены немногочисленные наблюдения повреждения именно верхне-шейного отдела и С2 позвонка. Предрасполагающими факторами для данного вида травмы являются анатомические особенности детской скелетно-мышечной системы, такие как повышенная эластичность позвоночного столба, пропорционально бóльшая масса головы по сравнению со взрослыми. Этим обусловлен наблюдаемый именно у детей «эффект шарнира», при котором наиболее мобильной зоной является уровень С2-С3 позвонков, что и определяет более высокую частоту переломов в зоне верхне-шейного и субаксиального отделов [9]. По мере дальнейшего роста позвоночника в длину, уменьшения размеров головы зона мобильности смещается дистальнее, что определяет более частое возникновение переломов в грудном отделе у детей более старшего возраста. Другой особенностью является процесс формирования второго шейного позвонка, который происходит из 4 центров оссификации, синостозирование между телом С2 и зубовидным отростком наступает в возрасте 6–7 лет, в редких случаях на этом уровне сохраняется редуцированный межпозвонковый диск [3]. Это обуславливает уникальность трансфизарного перелома С2 у пациентов именно раннего детского возраста – физарная пластинка является менее прочной структурой, перелом с большей вероятностью наступит в этой области и при меньшей энергии воздействия, например при падении с высоты собственного роста. Важно отметить, что у всех пациентов отмечен эпизод форсированного сгибания головы вперед в результате падения на затылочную область. Этим объясняется и типичное смещение фрагмента зубовидного отростка С2 кпереди. Следствием перелома является развитие механической нестабильности в сегменте С1-С2 [10]. Учитывая серьезность повреждения с возможностью развития грубых неврологических расстройств, деформации и ограничения амплитуды движений в функционально значимой зоне, необходимо иметь настороженность в отношении данного перелома даже при отсутствии четких лучевых критериев.
Как правило, проведение консервативного лечения с использованием средств внешней фиксации, таких как головодержатель, воротник, гало-жилет или гало-аппарат, является эффективным, и выполнение фиксации С1-С2 сегмента не является необходимым условием. Однако существуют публикации о формировании зубовидной кости в более старшем возрасте, как следствие псевдоартроза после пропущенного перелома зубовидного отростка С2 [11]. Поэтому при проведении лечения необходимо уделять внимание контролю положения фрагментов для своевременного выполнения хирургического вмешательства. Опираясь на представленные литературные данные, считаем, что проведение динамического наблюдения путем выполнения рентгенограмм шейного отдела в боковой проекции, как в среднем положении, так и с функциональными пробами для оценки стабильности сегмента, является безопасным – с учетом энергии травмы, площади контакта, сроков и клинических проявлений компрессия спинного мозга маловероятна. Отсутствие механической нестабильности является основанием для прекращения иммобилизации. Более достоверную информацию о степени консолидации позволяет получить МСКТ, однако данное исследование сопряжено с высокой лучевой нагрузкой и не желательно к проведению у детей без веских оснований, кроме того, поскольку перелом носит характер трансфизарного повреждения, образование костной мозоли может и не наступить, а арест зоны роста визуализируется спустя длительный период времени.
Выводы
Переломы зубовидного отростка С2 позвонка у детей в структуре повреждений позвоночного столба встречаются достаточно редко. Анатомические особенности шейного отдела, такие как наличие хрящевой зоны роста между основанием зубовидного отростка и телом С2 позвонка, обуславливают возможность возникновения перелома по типу эпифизеолиза даже при условии низкоэнергетической травмы. Диагностика данных повреждений без явного смещения фрагментов представляет собой сложную задачу: основными клиническими проявлениями являются боль и выраженное ограничение амплитуды движений в шейном отделе позвоночника. Стандартные методы исследования (рентгенография, МСКТ) могут быть не информативны при проведении первичной диагностики. В такой ситуации методом выбора является МРТ, позволяющая визуализировать зону перифокального отека, повреждения связочного аппарата и явления синовита атланто-аксиальных сочленений, развивающихся вследствие травматического антелистеза и дисторсии. Основным методом лечения пациентов с данным повреждением является консервативный – иммобилизация в жестком фиксирующем воротнике или гало-жилете с обязательной оценкой возможного нарастания смещения фрагментов. В случае формирования локальной деформации и стеноза позвоночного канала показано проведение хирургического вмешательства в объеме редукции и фиксации в гало-аппарате либо временной фиксации С1-С2 сегмента.
Конфликт интересов. Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
 science-review.ru
science-review.ru