Какова распространённость мужского бесплодия и какая доля бесплодия приходится на мужчин?
Крайне важно знать распространенность заболевания, чтобы оценить возможные осложнения, предоставить рациональные ресурсы и назначить адекватное лечение. Однако для мужского бесплодия этот простой вопрос до сих пор не нашел ответа. Определение распространенности мужского бесплодия является сложной задачей, например уже изначально возникает трудность из-за отсутствия преемственности в определении понятия «бесплодие» [1; 2]. Общепринятым является определение «бесплодия» как неспособность забеременеть в течение 12 месяцев при незащищённом половом акте, однако некоторые исследования включают пары, у которых беременность закончилась выкидышем [3].
Кроме того, показатели первичного и вторичного бесплодия среди мужчин сильно разнятся в различных исследованиях. Для оценки распространенности мужского бесплодия используют изучение параметров спермограммы и определение частоты аномалий спермы по сравнению со стандартными диапазонами [4]. В 2015 г. Agarwaletal. [3] попытались провести систематический обзор по эпидемиологии мужского бесплодия, но из-за нехватки высококачественных сопоставимых исследований сделать надежных выводов им не удалось. В последней публикации оценки распространенности мужского бесплодия в Великобритании, по данным Dattaetal. 2016 г. [1], было продемонстрировано, что каждая 8-я женщина и каждый 10-й мужчина имели опыт бесплодия, что соответствует 12,5 % и 10,1 % соответственно, но этот тип исследования необходимо повторить в различных географических регионах для повышения уровня достоверности. Резюмируя вышесказанное, в настоящее время невозможно определить распространенность мужского бесплодия среди населения планеты, страны или региона, включая отдельные группы населения [3; 5–7].
Каково влияние варикоцеле на мужскую фертильность?
По данным литературы, существуют убедительные доказательства, которые показывают связь наличия варикоцеле с мужским бесплодием, гипотрофией яичек и аномальными параметрами спермы [8]. Данная патология является одной из наиболее распространенных причин мужского бесплодия, по данным литературы, среди мужчин с первичным бесплодием распространенность варьирует от 19 % до 41 %, а при вторичном от 45 % до 81 % [9]. Оперативное лечение варикоцеле широко применялось в течение нескольких десятилетий в области лечения мужского бесплодия, но вопрос относительно благоприятного влияния на мужскую фертильность остается спорным и противоречивым.
В эпоху доказательной медицины клиническое значение диагноза и последующего лечения варикоцеле при бесплодии является спорным, так как не существует уровня 1А, свидетельствующего о причинно-следственной связи между наличием варикоцеле и мужским бесплодием [3; 5].
Варикоцеле- это аномальное расширение венозных сплетений в тестикулярной системе. Венозная кровь из венозных сплетений яичка поднимается по паховому каналу, впадая во внутреннюю семенную вену, и заканчивается в брюшной полости, правая непосредственно в нижней полой вене, в то время как слева соединяется с левой почечной веной, в которой давление относительно выше. Эта анатомическая особенность объясняет частоту распространения левостороннего варикоцеле с распространенностью до 90 % случаев [10]. Чаще всего клинически варикоцеле протекает бессимптомно, и зачастую лишь неспособность к зачатию приводит данную группу пациентов к врачу. Диагностика и лечение варикоцеле изучается Американской, Европейской урологической ассоциацией, Американским обществом репродуктивной медицины (AUA, EAU, ASRM), однако рекомендации относительно лечения до сих пор остаются непоследовательными и расплывчатыми, причиной тому являются противоречивые данные [5; 6].
Основным руководством, предназначенным для выявления и лечения варикоцеле при мужском бесплодии, является руководство Европейской ассоциации урологов, которое впервые было опубликовано в 2001 г., с последующими обновлениями, последнее из которых было в 2014 г. [8]. Предлагается несколько теорий для объяснения влияния варикоцеле на сперматогенез и мужское бесплодие, основные из них: повышение внутриклеточной температуры, повышение концентрации активных форм кислорода (АФК), теория венозной гипертонии, передаваемая в яички, рефлюкс метаболитов надпочечников [11].
Наиболее распространенная теория заключается в том, что при увеличении кровотока происходит повышение температуры яичек, вследствие чего происходит повышение окислительного стресса и высвобождение АФК, которые обладают прямым токсическим эффектом [4].
Молекулярные механизмы влияния окислительного стресса на сперматогенез [4]:
1. Фрагментация ДНК: основным этапом сохранения мужской фертильности является надлежащая функция и защита ДНК, которая зависит от структуры хроматина. В свою очередь ремоделирование и конденсированние хроматина связано с обменом гистона протамином в ядре сперматиды, этот процесс важен для стабилизации ядра и является защитным от токсических метаболитов, чрезмерного нагрева и окислительного стресса. Восприимчивость ДНК к повреждению связана с дефектом именно в этом механизме. Ряд авторов продемонстрировали, что у пациентов с варикоцеле в сперме увеличивается количество аномальной упаковки хроматина.
2. Роль митохондрий: от нормальной функции митохондрии зависит подвижность сперматозоидов. Данные органеллы являются основным источником активных форм кислорода, которые необходимы для конденсации, повышения активности акросомы и оплодотворения. Снижение подвижности сперматозоидов и повреждение их ДНК связано с аномальной митохондриальной активностью и повышением АФК. В настоящее время известно, что у пациентов с варикоцеле высокий процент сперматозоидов с неактивными митохондриями, что еще раз доказывает теорию окислительного стресса.
3. Апоптоз и его связь с бесплодием: во время нормального сперматогенеза в результате апоптоза погибает около 75 % сперматозоидов. Причинами повышения апоптоза могут стать снижение уровня тестостерона, повышение температуры яичка, а также накопление токсичных метаболитов. Все эти процессы существуют у пациентов с варикоцеле.
Из вышеизложенного следует вывод, что при варикоцеле изменяется не только количественный показатель спермограммы (объем эякулята, подвижность сперматозоидов, общее количество), но также затрагиваются молекулярные механизмы, которые приводят к изменению их морфологии [2]. Однако нельзя не учитывать, что только лишь у 40 % мужчин, страдающих варикоцеле, низкая фертильность, а остальные же никаких симптомов не имеют, связано это с многофакторностью и различными патофизиологическими механизмами влияния варикоцеле на репродуктивную функцию. Если стоит вопрос о лечении варикоцеле, то наиболее распространенным методом лечения мужского бесплодия при данной патологии является оперативное лечение, тем не менее польза от лечения до сих пор остается предметом многочисленных дискуссий в течение двух десятилетий. По данным ShridharaniA. еtal. [7] (2016), который изучил метаанализ четырех РКИ варикоцелэктомии у мужчин с клинически определяемым варикоцеле, олигозооспермией и иными необъяснимыми причинами бесплодия,получен благоприятный результат после хирургической коррекции, также отчет комитета ASRM подтверждает эти данные [5; 12].
Цель исследования: оценить и сравнить восстановление репродуктивной функции у пациентов после оперативного и консервативного лечения варикоцеле.
Материалы и методы исследования
В период с 2018 по 2019 г. было проведено обследование и лечение 64 пациентов с диагностированнымварикоцеле, из них в 47 случаях варикоцелебыло ассоциировано с бесплодием. Исследовательская работа и ретроспективный анализ выполнялись в Центре новых медицинских технологий г. Новосибирска.
В ходе исследования использовались следующие методы: изучение анамнеза, объективный осмотр, ультразвуковое исследование (УЗИ) органов мошонки, определение гормонального статуса, анализ спермограммы, а также бактериологическое исследование эякулята. Все мужчины по результатам обследования были консультированы урологом-андрологом.
Диагностика мужского бесплодия, ассоциированного с варикоцеле, выполнялась по рекомендациям EAU и AUA с соблюдением следующих пунктов: сбор подробного анамнеза, включая детальную репродуктивную оценку обоих половых партнеров [5]; выполнение двух анализов спермограммы, так как верифицированная диагностика мужского фактора бесплодия указывается только в случае двух аномальных анализов спермы [13]; физикальное обследование при диагностике варикоцеле проводилось для оценки его степени, дополнительно выполнено УЗИ органов мошонки с цветным дуплексным сканированием.Для анализа и интерпретации спермограммы использовали лабораторные критерии Всемирной организации здравоохранения (ВОЗ) 2010 г. [5].
Анализ спермограммы являлся определяющим для оценки мужской фертильности. Клиническое значение варикоцеле с точки зрения его влияния на фертильность мужчины зависит главным образом от аномальных значений в спермограмме, так как выше было указано, что до 60 % мужчин с варикоцеле фертильны [9].
Критериями включения в исследование были следующие: мужчины в возрасте от 18 до 55 лет, мужское бесплодие, варикоцеле.
Критериями исключения: пациенты с инфекциями, передающимися половым путем, первичной дисфункцией яичек.
После первичного обследования дальнейшее дообследование и лечение проводилось среди 47 пациентов, у которых варикоцеле рассматривалось как самостоятельная причина бесплодия. Все пациенты были распределены на две группы: основную группу (n = 25) составили пациенты после оперативного лечения варикоцеле; в группу контроля (n = 22) включены были пациенты после консервативного лечения.
Для проведения варикоцелэктомии были определены следующие показания: варикоцеле 2-й, 3-й степени и аномальные показатели спермограммы; мужское бесплодие, ассоциированное с варикоцеле при отсутствии других причин, с сохраненной фертильностью у женщин; дополнительными показаниями к лечению по заключению комитета ASRM определены следующие: молодые мужчины с повышенным риском и ипсилатеральной дисфункцией яичек и нормальными параметрами спермограммы, а также мужчины с варикоцеле 3-й степени и симптомами, связанными с дефицитом тестостерона [5; 12].
Результаты исследования и их обсуждение
Частота встречаемости бесплодия у пациентов с варикоцеле составила 73 % (47/64), из них первичное бесплодие было выявлено у 11 пациентов (23 %), в то время как вторичное составило 77 % (36/47).
В 85 % (40/47) случаев варикоцеле было односторонним, у 7 пациентов (15 %) диагностировано двустороннее.
Среди вариантов патоспермии превалировала астенотератозооспермия, выявленная у 15 пациентов, и тератозооспермия у 10 пациентов.
Оперативное лечение проведено 25 пациентам, из них: операция Мармара выполнена в 84 % (21/25), а 4 пациентам (16 %) – лапароскопическая варикоцелэктомия с обеих сторон, остальная же часть пациентов (n = 22) находилась на консервативной терапии, составив группу контроля.
Операция Мармара была выполнена следующим образом: выделение семенного канатика одним блоком после разреза в проекции наружного пахового кольца, с последующим выделением вен яичка. С помощью рассасывающейся нити проводили перевязку расширенных вен, после чего пересекали их. Количество вен варьировалось от 3 до 10 штук. Затем производилось послойное ушивание операционной раны. Длительность операции 30–60 минут, в среднем 41,4 мин. Все операции проводились под местной инфильтративной анестезией 0,5 % раствора лидокаина.
Лапароскопическая варикоцелэктомия проводилась по стандартной методике с использованием трех троакаров: вены лигировались отдельно от артерий. Длительность операций составила от 20 до 28 минут, в среднем 26 минут.
Оценка репродуктивной функции проводилась через 3 месяца после лечения, в результате улучшение показателей спермограммы до нормозооспермии после оперативного лечения произошло в 72 % случаев (18/25), в то время как без варикоцелэктомии только в 27 % (6/22) (p < 0,05). Для более детального изучения эффективности оперативного лечения, проведена сравнительная оценка восстановления фертильности после лечения односторонней формы в сравнении с двусторонней, результаты чего продемонстрированы на рис. 2.
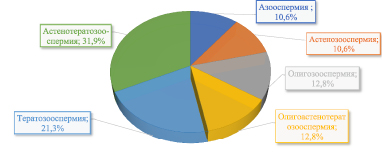
Рис. 1. Варианты патоспермии у обследованных пациентов
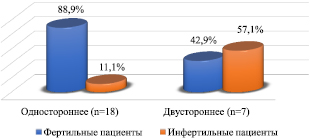
Рис. 2. Оценка фертильности после варикоцелэктомии
Исходя из полученных нами результатов, установлено, что улучшение показателей спермограммы до нормоспермии достоверно выше у пациентов после лечения одностороннего варикоцеле: 89,2 % против 20,0 % (p < 0,05). К тому же у пациентов с двусторонним варикоцеле сохранялась тератозооспермия от 0 до 3 % по Крюгеру в 28,6 % случаев.
В течение 3–6 месяцев от 16 (88,9 %) фертильных пациентов после варикоцелэктомии в супружеской паре наступила беременность, в то время как среди фертильных пациентов без оперативного лечения ни в одной из супружеских пар.В нашем исследовании было продемонстрировано, что оперативное лечение варикоцеле у мужчин из супружеских пар, планирующих деторождение, рекомендуется при наличии определенных критериев, согласно которым они и были включены в исследование. Все же «золотым стандартом» лечения варикоцеле является хирургическое вмешательство, так как необходимо выполнить именно окклюзию расширенных вен, образующих лозовидное сплетение, что, к сожалению, консервативными методами осуществить не удается. Как мы видим, результаты исследования были прогнозируемы и не противоречат имеющимся исследованиям [12; 14].
Заключение
Проведение варикоцелэктомии показано уинфертильных мужчин с патоспермией при варикоцеле. Оперативное лечение дает хорошие результаты, однако восстановление фертильности достоверно выше при одностороннем варикоцеле.
Библиографическая ссылка
Агруц Р.В., Яковец Е.А. ОЦЕНКА ЭФФЕКТИВНОСТИ ОПЕРАТИВНОГО ЛЕЧЕНИЯ ВАРИКОЦЕЛЕ У МУЖЧИН С БЕСПЛОДИЕМ // Научное обозрение. Медицинские науки. 2020. № 2. С. 35-39;URL: https://science-medicine.ru/ru/article/view?id=1102 (дата обращения: 24.12.2025).
DOI: https://doi.org/10.17513/srms.1102
 science-review.ru
science-review.ru