Синдром Гийена-Барре (СГБ) – острая воспалительная демиелинизирующая полирадикулоневропатия, имеющая аутоиммунный характер и характеризующаяся прогрессирующей слабостью и онемением в конечностях, вовлечением в процесс черепных нервов и поражением в 1/3 случаев дыхательной мускулатуры [1]. СГБ во многих странах мира, в том числе и в России – одно из самых тяжелых заболеваний периферической нервной системы, с развитием острых периферических параличей, требующее в каждом пятом случае проведения полномасштабных реанимационных мероприятий, включая искусственную вентиляцию легких [2]. Эта нозология входит в число первых семи приоритетных научно-исследовательских направлений в мировой неврологии и включена в европейский перечень орфанных болезней [3; 4].
Долгое время считалось, что для СГБ характерно именно демиелинизирующее поражение периферической нервной системы (отсюда один из его синонимов – «острая воспалительная демиелинизирующая полирадикулоневропатия»), однако в последнее время было доказано, что в части случаев возникает поражение вовсе не миелиновой оболочки, а аксонов периферических нервов (аксональный вариант). Таким образом, СГБ объединяет фенотипически полиморфные иммуноопосредованные демиелинизирующие и аксональные формы полиневропатий с лимфоцитарной и макрофагальной инфильтрацией эндоневрия с отложением иммуноглобулина класса M и комплемента [4].
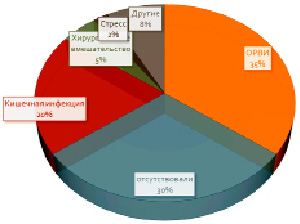
Распространенность триггерных факторов у пациентов с СГБ (%)
Заболеваемость СГБ составляет 0,8–1,9 случая на 100 000 населения в год в Европе и Северной Америке, увеличивается с возрастом (0,6 на 100 000 в год у детей и 2,7 на 100 000 в год у пожилых людей) [5]. Наиболее часто СГБ регистрируется у лиц в возрасте от 15 до 35 и от 50 до 75 лет, хотя заболевание наблюдается во всех возрастных группах (от 2 месяцев до 95 лет), средний возраст дебюта симптомов – 46 лет. У мужчин заболевание развивается чаще (относительный риск для мужчин составляет 1,1–1,7 по сравнению с женщинами) [5]. Отмечаются сезонные колебания заболеваемости, предположительно связанные с вариациями инфекционных предшественников: дебют чаще зимой, реже весной. Инвалидность варьирует от 3 до 10% случаев. Летальность при СГБ 2–3%, причины: легочная инфекция; эмболия легочных сосудов; дыхательная недостаточность; «синус – арест» [6].
По данным литературы [5; 7; 8], триггерными факторами у пациентов с СГБ являются в 35% случаев острые респираторно-вирусные инфекции (ОРВИ), кишечная инфекция (20%), хирургические вмешательства (5%), стресс (2%), другие факторы (8%), в 30% причину установить не удается (рисунок). Несмотря на благоприятное течение, у значительной части больных после перенесенного заболевания сохраняется стойкий двигательный дефицит, снижающий качество жизни.
Чаще всего (до 80% случаев) СГБ представлен острой воспалительной демиелинизирующей полиневропатией, реже (в 10–20% случаев) – аксональными формами (острой моторной и моторно-сенсорной аксональными невропатиями). Другие формы встречаются крайне редко (до 5% случаев) [2]. В процессе течения заболевания традиционно выделяют три фазы: прогрессирование, плато и восстановление [1]. Более чем у половины больных симптоматика достигает пика в течение двух недель и примерно у 80% пациентов – в течение трех недель, но по определению фаза прогрессирования может продолжаться до четырех недель:
1-я стадия – прогрессирования (нарастание неврологических нарушений, 1–4 нед. болезни);
2-я стадия – плато (стабилизация развившейся симптоматики, 10–14 дней);
3-я стадия – обратного развития (восстановление от нескольких недель до месяцев, иногда 1–2 года).
Диагностическими критериями СГБ являются остро или подостро развивающийся вялый тетрапарез или нижний парапарез, характерное течение (прогрессирование симптомов не более четырех недель), относительная симметричность симптоматики, отсутствие выраженных нарушений чувствительности, вовлечение черепных нервов (прежде всего двустороннее поражение лицевых нервов), отсутствие лихорадки, изменения на электронейромиографии (ЭНМГ) по демиелинизирующему, аксональному или смешанному типу, изменения церебро-спинальной жидкости (ЦСЖ) в виде повышения содержания белка более 0,55 г/л и клеток свыше 10/мкл [3].
Повторное развитие синдрома Гийена-Барре (СГБ) наблюдается в 2-5% случаев, может возникать спустя месяцы или годы после первого эпизода. Чаще всего повторное развитие СГБ провоцируется респираторной или желудочно-кишечной инфекцией. Доказано, что основными провоцирующими агентами считаются Campylobacter jejuni (66%), цитомегаловирус, Mycoplasma pneumoniae, вирусы Epstein – Barr, ECHO, Коксаки, гриппа А, гриппа В и герпеса. В большинстве случаев за 1–3 недели до развития СГБ отмечаются признаки того или иного инфекционного заболевания (ОРВИ, грипп, гайморит, бронхит, пневмония, ангина, корь, паротит, краснуха, лимфаденит, сальпингоофорит, диарея и другие) [1; 9].
Цель исследования – изучение анамнестических, эпидемиологических и клинических особенностей повторного случая СГБ.
Материал и методы исследования
Анализировали клинические особенности повторного заболевания СГБ в неврологическом отделении республиканской клинической больницы у мужчины 1978 г. рождения, находившегося на лечении с 01.02.2022 г. по 24.02.2022 г. Верификация этиологического и клинического диагноза проведена анамнестически, по результатам клинико-неврологического осмотра, лабораторных и инструментальных методов обследования в соответствии с Брайтонскими диагностическими критериями [1; 9].
Описание клинического случая
Больной К. был доставлен в неврологическое отделение санитарным транспортом из одной районной больницы на семнадцатый день заболевания в тяжелом состоянии; самостоятельно жалобы не предъявлял из-за расстройства сознания по типу оглушения.
Первый случай СГБ у больного (в 2007 г.). Больной К., 28 лет, поступил в неврологическое отделение районной больницы с жалобами на нарастающую слабость и чувство онемения в конечностях. Заболел 3 дня назад после переохлаждения, когда появились чувство онемения в стопах. За неделю до заболевания в течение двух дней пациента беспокоили диарея, субфебрильная температура. По поводу жалоб за медицинской помощью не обращался, самостоятельно не лечился. Эпидемиологический анамнез: работает лесничим, находится в постоянном контакте с животными.
В неврологическом статусе наблюдался глубокий вялый тетрапарез с плегией обеих стоп, снижение мышечной силы до 1,5–2 баллов, гипалгезия по типу «гольф» и «высоких перчаток». Нарастал парез дыхательной мускулатуры, поэтому в последующем переведен на искусственную вентиляцию легких (ИВЛ).
В анализе ЦСЖ отмечено повышение белка до 0,2 г/л с цитозом до 10 клеток в п/зрения преимущественно за счет лимфоцитов. При проведении ЭНМГ выявлен демиелинизирующий тип поражения периферических нервов, что свидетельствовало о хорошем реабилитационном потенциале. Лечение проведено в соответствии с клиническими рекомендациями. На фоне проводимой терапии дальнейшей прогредиентности процесса не отмечалось. Был выписан с улучшением; двигательная функция восстановлена в течение двух месяцев без дефицита.
Второй случай заболевания СГБ у больного развился в 43 года, когда с 16.01.2022 г. после переохлаждения стало беспокоить онемение сначала в ногах, затем в руках. Эпизодов диареи не было. В течение 15 лет между эпизодами СГБ чувствовал себя удовлетворительно, двигательного дефицита не испытывал. Продолжал работать лесничим, имея постоянный контакт с животными.
После развития симптомов вызванной бригадой скорой медицинской помощи доставлен в районную больницу по месту жительства, госпитализирован. Полимеразная цепная реакция (ПЦР) на SARS-CoV-2 была отрицательной. В неврологическом статусе при поступлении выявлено равномерное снижение сухожильных и периостальных рефлексов с конечностей, снижение всех видов чувствительности по типу «носков» и «перчаток». Затем стала нарастать слабость в конечностях: 17.01.2022 г. сила мышц в верхних конечностях составляла 4 балла, в нижних – 3 (по пятибалльной шкале), к 21.01.2022 г. – 2 балла и 0 баллов соответственно (табл. 1).
Таблица 1
Динамика снижения силы мышц в конечностях
|
Дата |
Сила мышц в верхних конечностях (0-5 баллов) |
Сила мышц в нижних конечностях (0-5 баллов) |
|
17.01.2022 |
4 |
3 |
|
18.01.2022 |
3 |
3 |
|
19.01.2022 |
2 |
1 |
|
01.02.2022 |
2 |
0 |
|
24.02.2022 |
4 |
3 |
В анализе ЦСЖ: ликвор прозрачный, белок 33 г/л, цитоз 2-3 клетки, реакция Панди отрицательная. Антитела к вирусным гепатитам В, С, ВИЧ не выявлены. Лечение проводилось согласно Федеральным клиническим рекомендациям. Начато внутривенное введение «иммуноглобулина человека нормального» с содержанием иммуноглобулина класса G в дозе 0,4 г/кг/сутки в течение 5 дней. Использование иммуноглобулинов является эффективным и доступным методом лечения СГБ, способным существенно уменьшать продолжительность и тяжесть заболевания [2; 8].
В связи с ухудшением общего состояния за счет нарастающей дыхательной недостаточности на фоне пневмонии и неврологического дефицита 01.02.2022 г. переведен в многопрофильный стационар областного уровня в отделение реанимации и интенсивной терапии в тяжелом состоянии. Установлена трахеостома, продолжено повторное внутривенное введение «иммуноглобулина человека нормального» в течение 5 дней в той же дозе.
Неврологический статус в динамике при поступлении: общее состояние тяжелое, температура тела 37,6 °С; АД 140/90 мм рт. ст., ЧД 26 в мин., SpO2 90%. Черепно-мозговые нервы без патологии, речь дизартричная, грубый вялый тетрапарез (в нижних конечностях сила мышц 0 баллов, в верхних – 2 балла), сухожильные и периостальные рефлексы с конечностей не вызываются. Чувствительные нарушения определить не представлялось возможным.
Анализ ЦСЖ: желтый, мутный, реакция Панди +++, белково-клеточная диссоциация, белок 3,8 г/л, цитоз 0 в п/зрения.
Компьютерная томография (КТ) легких показала КТ-картину двухсторонней нижнедолевой полисегментарной (S6,9,10) пневмонии, правостороннего гидроторакса (10 мм).
При поступлении проведены также другие исследования: УЗИ плевральных полостей (в плевральных полостях на момент осмотра определяется свободная жидкость справа около 200 мл, слева около 200 мл); Эхо-КС (уплотнение стенок Ао, створок АК. Незначительная гипертрофия МЖП миокарда ЛЖ. Камеры сердца не расширены. Глобальная сократимость сохранена. Нарушений локальной и глобальной сократимости не выявлено (ФВ – 55%). Диастолическая дисфункция ЛЖ 1 типа. Незначительная регургитация на МК, ТК); УЗИ органов брюшной полости и почек (УЗ-признаки гепатомегалии, диффузных изменений паренхимы печени, диффузных изменений структуры поджелудочной железы по типу хронического панкреатита, уплотнения ЧЛС обеих почек, кисты в правой почке); ЦДС вен нижних конечностей (проходимость поверхностных и глубоких вен нижних конечностей на момент осмотра сохранена). Антигенный тест на Campylobacter jejuni отрицательный (в связи с давностью процесса).
В общем анализе крови на момент поступления регистрируются признаки гипохромной анемии, лейкоцитоз, воспалительный сдвиг лейкоцитарной формулы, ускорение СОЭ. В дальнейшем длительное время сохраняется тенденция к значительному лейкоцитозу до 18,9х109/л, ускоренному СОЭ до 60 мм/ч. Стихание лабораторных признаков воспаления происходило параллельно с улучшением неврологического статуса: в процессе лечения через один месяц после начала заболевания наметилась положительная динамика в виде увеличения силы в конечностях, купирования явлений пневмонии в легких, улучшения общего самочувствия.
Учитывая снижение силы мышц при поступлении преимущественно в ногах, проводилась ЭНМГ только нижних конечностей (от 07.02.2022 г.): выраженное аксональное поражение периферических нервов нижних конечностей (преимущественно двигательных волокон). Признаки выраженного аксонального поражения периферических нервов нижних конечностей (преимущественно двигательных волокон). При исследовании малоберцовых нервов с короткого разгибателя пальцев стопы и передней большеберцовой мышцы М-ответ не получен. ЭНМГ в динамике (от 17.02.2022 г.): признаки демиелинизирующего поражения периферических нервов верхних конечностей (преимущественно сенсорных волокон) по полиневритическому типу. Признаки демиелинизирущего поражения сенсорных волокон периферических нервов нижних конечностей по полиневритическому типу. При исследовании малоберцовых нервов с короткого разгибателя пальцев стопы М-ответ не получен. При исследовании правого большеберцового нерва М-ответ не получен в области подколенной ямки. Проведение по двигательным волокнам левого большеберцового нерва не нарушено. Таким образом, имеет место смена аксонального типа поражения на демиелинизирующий.
Неврологический статус в динамике перед выпиской: состояние средней степени тяжести, легкая дисфония, сухожильные и периостальные рефлексы с конечностей не вызываются. Мышечная сила: тетрапарез, в верхних конечностях 4 балла, в нижних – 3. Анализ ЦСЖ: бесцветный, слегка мутный, реакция Панди ++, белково-клеточная диссоциация, белок 1,3 г/л, цитоз 0 в п/зрения.
Двигательная активность в динамике оценивалась по шкале Ренкин и индексу Ривермид: в начале лечения количество баллов составило 5 и 1 соответственно, к концу лечения – 3 и 7, что приравнивалось 3 баллам по шкале реабилитационной маршрутизации (табл. 2).
Таблица 2
Двигательная активность в динамике
|
Период лечения |
Шкала Ренкин (0-5 баллов) |
Индекс Ривермид (0-15 баллов) |
|
Начало |
5 |
1 |
|
Окончание |
3 |
7 |
Пациент был переведен для дальнейшего лечения в реабилитационный госпиталь.
Заключение
Анализ истории развития заболевания позволяет выделить отягощенность анамнеза по возможному инфицированию Campylobacter jejuni – работа лесничим, постоянный контакт с животными, который является основным триггерным фактором повторных случаев СГВ. Оценка неврологического статуса подтверждает наличие характерных признаков заболевания: вялый тетрапарез, прогредиентность течения, симметричность симптомов. Изменения на ЭНМГ в динамике – смена аксонального типа поражения на демиелинизирующий – позволяет прогнозировать улучшение двигательных функций конечностей, что подтверждается клинической оценкой мобильности пациента по шкалам Ренкин и Ривермид, увеличением силы мышц в динамике. Положительная динамика в анализах ЦСЖ свидетельствует о санации ликвора, которая сочеталась с купированием воспалительных проявлений в легких и уменьшением неврологического дефицита.
Библиографическая ссылка
Игнатьева О.И., Макеева О.А., Геранюшкин Н.С., Карасев А.А. КЛИНИЧЕСКИЙ СЛУЧАЙ ПОВТОРНОГО ЗАБОЛЕВАНИЯ СИНДРОМОМ ГИЙЕНА-БАРРЕ // Научное обозрение. Медицинские науки. 2022. № 6. С. 54-58;URL: https://science-medicine.ru/ru/article/view?id=1303 (дата обращения: 22.02.2026).
DOI: https://doi.org/10.17513/srms.1303
 science-review.ru
science-review.ru